La collaboration microbiologistes-cliniciens évite des décès
Le rôle crucial des réunions de concertation pluridisciplinaire (RCP), en particulier entre microbiologistes et cliniciens, pour le diagnostic et la décision thérapeutique illustré à travers trois cas de patients en infectiologie.

Ces trois cas ont été présentés par le Pr Pierre Tattevin, du service des Maladies infectieuses et réanimation médicale du CHU de Rennes, lors de la Ricai 2020.
Bartonellose
Un homme de 51 ans est arrivé en maladie infectieuse avec un tableau d’altération de l’état général (perte de 10 kg, fièvre, toux, difficultés respiratoires, ascite). Ce patient a des antécédents de cirrhose éthylique plus ou moins sevrée, n’a pas effectué de voyage tropical, n’a pas de facteurs de risque d’IST (infection sexuellement transmissible) et possède un chat. En dix jours, le patient multiplie les évènements : purpura extensif diagnostiqué par la biopsie comme une vascularité leucocytoclasique avec des dépôts IgG, IgM, IgA et C3, douleurs abdominales, défense et rectorragies (le scanner montre un œdème sous-muqueux au niveau du jéjunum et de l’iléon ; la coloscopie, une colite non ulcérée et la biopsie, une vascularité digestive).
Suite à un souffle, l’échographie cardiaque retrouve des végétations sur valve aortique. Il développe une insuffisance rénale aiguë et décompense sa cirrhose, avec moins de 50 000 plaquettes en permanence et de l’anasarque. Le patient passe en réanimation après dix jours d’hospitalisation dans le service. Il commence un traitement pour sa cryoglobulinémie (échanges plasmatiques et bolus de corticothérapie) ce qui se traduit par une amélioration digestive et cutanée. Plusieurs séances d’hémodialyse tous les deux jours sont menées pendant plusieurs semaines. La RCP endocardite décide qu’il n’y a pas d’indication chirurgicale. Le diagnostic est posé par la découverte d’une séroconversion contre Bartonella henselae. Ses IgG étaient inférieures à 320 à son arrivée, mais il est passé à plus de 2 560 en dix jours. Ce diagnostic est confirmé par une PCR positive dans le sang. Cette séroconversion est survenue avant le début des échanges plasmatiques et n’est donc pas artefactuelle. La prise en charge a consisté en six semaines de céfotaxime et doxycycline, un sevrage progressif de la corticothérapie, puis de la dialyse. Le patient, en pleine forme, est en discussion pour une greffe hépatique.
Aspergillose
Âgé de 22 ans, le deuxième patient est hospitalisé en neurochirurgie pour des céphalées fébriles. Il a subi une exérèse d’un macro-adénome hypophysaire quelques mois plus tôt, l’anatomopathologie concluant à un craniopharyngiome.
Il est étudiant, n’a pas effectué de séjour tropical et n’a pas de facteur de risque d’IST.
Au décours de sa chirurgie, il souffre de douleurs à la tête. Ces céphalées post- opératoires n’ont pas vraiment inquiété car il présentait des antécédents de migraine.
Au bout de quelques mois, il commence à présenter un peu de fièvre malgré la prise d’AINS (anti-inflammatoires non stéroïdiens).
Il est admis avec une raideur ménagée, un syndrome tétrapyramidal et des vomissements. L’IRM évoque possiblement une vascularite.
Dans la foulée, une ponction lombaire retrouve une méningite (470 éléments, 90 % de polynucléaires neutrophiles, une glycorachie normale, une protéinorachie un peu augmentée et une bactériologie totalement négative, y compris ARN 16S, BK).
Les neurochirurgiens consultent l’infectiologue qui décide de le présenter à la RCP hebdomadaire regroupant tous les microbiologistes, pour une présentation du cas avec un résumé syndromique.
L’hypothèse est celle d’une méningite chronique d’allure infectieuse, à PNN, postneurochirurgie, avec une bactériologie extensive négative et peut-être une vascularite cérébrale.
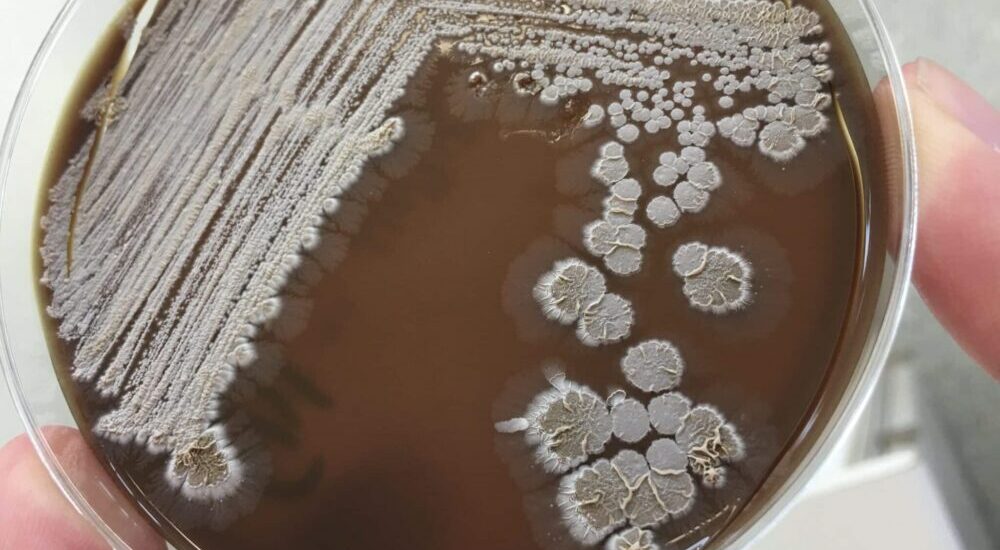
Le diagnostic est finalement celui d’une aspergillose.
Seule de la mycologie standard avait été initialement pratiquée. La présentation en RCP a permis de rechercher l’Aspergillus dans le LCS (liquide cérébrospinal). L’index d’antigène a été retrouvé très élevé (>6) et la PCR positive pour Aspergillus fumigatus.
Cette méningite aspergillaire iatrogène pourrait découler d’une colonisation par la voie d’abord transsphénoïdale de l’exérèse du craniopharyngiome.
Le patient a été traité par voriconazole avec monitoring des concentrations (3-4 ng/mL) et a nécessité une dérivation ventriculo- péritonéale à cause d’une hydrocéphalie.
Le contrôle à trois mois montre que le jeune homme va mieux cliniquement, la ponction lombaire est améliorée et l’antigène aspergillaire est passé de supérieur à 6 à inférieur à 0,3, avec une PCR négative.
Maladie de Whipple
Le patient est un homme de 61 ans, admis en réanimation en état de choc et avec une détresse respiratoire. Il n’a jamais fait de séjour en zone tropicale, n’a pas de risque d’IST ou de zoonose. Il présente une altération de l’état général progressive depuis un an, avec une dyspnée et un syndrome œdémateux. Son généraliste était intrigué par une CRP (protéine C réactive) entre 50 et 100 mg/L depuis un an.
Un scanner abdomino-pelvien avait trouvé de l’ascite, une hépatosplénomégalie et des adénopathies profondes lombo- aortiques et axillaires. Dans la foulée, une TEP montrait que les adénopathies étaient très peu métaboliques. Avant l’arrivée dans le service, il a bénéficié d’une biopsie axillaire gauche qui retrouvait un granulome épithélioïde non nécrosant, aspécifique et le premier bilan était négatif (sarcoïdose, BK, fièvre Q, bartonellose, syphillis…).
L’échographie transthoracique montre que le ventricule droit est complètement dysfonctionnel, avec une importante hypertension artérielle pulmonaire estimée à 40-45 mmHg. Le patient se dégrade rapidement dès l’arrivée en réanimation. Il est intubé et arrive rapidement en choc réfractaire à 10 mg/h de noradrénaline. L’introduction du vasodilatateur NO sera très favorable sur l’hémodynamique ce qui permettra de gagner du temps pour prendre la bonne décision.
Le diagnostic est finalement posé après une PCR positive du gène hsp65 de Tropheryma whipple sur biopsie ganglionnaire par la bactériologie, vérifiée dans les selles et la salive. Il a été traité par 14 jours de céftriaxone, puis par du cotrimoxazole pendant un an. Son évolution est favorable.
Ce cas montre que la vérification de multiples agents infectieux est nécessaire face à une granulomatose infectieuse. À noter que la HTAP a été décrite comme une manifestation principale d’un Whipple, qui est donc à évoquer.
![le ruban rouge, symbole de la lutte contre le sida et des dés formant le mot "Hope" [espoir]](https://www.biologiste365.fr/wp-content/uploads/2025/01/iStock-641737962-scaled-e1737552134103.jpg)